ਗੈਸਟਰੋਇੰਟੇਸਟਾਈਨਲ ਟ੍ਰੈਕਟ ਦੇ ਸਬਮਿਊਕੋਸਲ ਟਿਊਮਰ (SMT) ਮਾਸਪੇਸ਼ੀਆਂ ਦੇ ਮਿਊਕੋਸਾ, ਸਬਮਿਊਕੋਸਾ, ਜਾਂ ਮਾਸਪੇਸ਼ੀਆਂ ਦੇ ਪ੍ਰੋਪ੍ਰੀਆ ਤੋਂ ਪੈਦਾ ਹੋਣ ਵਾਲੇ ਉੱਚੇ ਹੋਏ ਜਖਮ ਹਨ, ਅਤੇ ਇਹ ਬਾਹਰੀ ਜਖਮ ਵੀ ਹੋ ਸਕਦੇ ਹਨ। ਡਾਕਟਰੀ ਤਕਨਾਲੋਜੀ ਦੇ ਵਿਕਾਸ ਦੇ ਨਾਲ, ਰਵਾਇਤੀ ਸਰਜੀਕਲ ਇਲਾਜ ਵਿਕਲਪ ਹੌਲੀ-ਹੌਲੀ ਘੱਟੋ-ਘੱਟ ਹਮਲਾਵਰ ਇਲਾਜ ਦੇ ਯੁੱਗ ਵਿੱਚ ਦਾਖਲ ਹੋ ਗਏ ਹਨ, ਜਿਵੇਂ ਕਿ lਐਪਰੋਸਕੋਪਿਕ ਸਰਜਰੀ ਅਤੇ ਰੋਬੋਟਿਕ ਸਰਜਰੀ। ਹਾਲਾਂਕਿ, ਕਲੀਨਿਕਲ ਅਭਿਆਸ ਵਿੱਚ, ਇਹ ਪਾਇਆ ਜਾ ਸਕਦਾ ਹੈ ਕਿ "ਸਰਜਰੀ" ਸਾਰੇ ਮਰੀਜ਼ਾਂ ਲਈ ਢੁਕਵੀਂ ਨਹੀਂ ਹੈ। ਹਾਲ ਹੀ ਦੇ ਸਾਲਾਂ ਵਿੱਚ, ਐਂਡੋਸਕੋਪਿਕ ਇਲਾਜ ਦੇ ਮੁੱਲ ਨੂੰ ਹੌਲੀ ਹੌਲੀ ਧਿਆਨ ਦਿੱਤਾ ਗਿਆ ਹੈ। ਐਸਐਮਟੀ ਦੇ ਐਂਡੋਸਕੋਪਿਕ ਨਿਦਾਨ ਅਤੇ ਇਲਾਜ ਬਾਰੇ ਚੀਨੀ ਮਾਹਰ ਸਹਿਮਤੀ ਦਾ ਨਵੀਨਤਮ ਸੰਸਕਰਣ ਜਾਰੀ ਕੀਤਾ ਗਿਆ ਹੈ। ਇਹ ਲੇਖ ਸੰਖੇਪ ਵਿੱਚ ਸੰਬੰਧਿਤ ਗਿਆਨ ਬਾਰੇ ਸਿੱਖੇਗਾ।
1.SMT ਮਹਾਂਮਾਰੀ ਦਾ ਚਰਿੱਤਰਰਿਸਟਿਕਸ
(1) ਐਸ.ਐਮ. ਦੀ ਘਟਨਾਪਾਚਨ ਕਿਰਿਆ ਦੇ ਵੱਖ-ਵੱਖ ਹਿੱਸਿਆਂ ਵਿੱਚ ਟੀ ਅਸਮਾਨ ਹੁੰਦਾ ਹੈ, ਅਤੇ ਪੇਟ SMT ਲਈ ਸਭ ਤੋਂ ਆਮ ਸਥਾਨ ਹੈ।
ਵੱਖ-ਵੱਖ ਕਿਸਮਾਂ ਦੀ ਘਟਨਾਪਾਚਨ ਨਾਲੀ ਦੇ ਕੁਝ ਹਿੱਸੇ ਅਸਮਾਨ ਹੁੰਦੇ ਹਨ, ਜਿਸ ਵਿੱਚ ਉੱਪਰਲਾ ਪਾਚਨ ਨਾਲੀ ਵਧੇਰੇ ਆਮ ਹੁੰਦਾ ਹੈ। ਇਹਨਾਂ ਵਿੱਚੋਂ, 2/3 ਪੇਟ ਵਿੱਚ ਹੁੰਦੇ ਹਨ, ਉਸ ਤੋਂ ਬਾਅਦ ਅਨਾੜੀ, ਡਿਓਡੇਨਮ ਅਤੇ ਕੋਲਨ ਆਉਂਦੇ ਹਨ।
(2) ਹਿਸਟੋਪੈਥੋਲੋਜੀਕਾSMT ਦੀਆਂ 1 ਕਿਸਮਾਂ ਗੁੰਝਲਦਾਰ ਹੁੰਦੀਆਂ ਹਨ, ਪਰ ਜ਼ਿਆਦਾਤਰ SMT ਸੁਭਾਵਕ ਜਖਮ ਹੁੰਦੇ ਹਨ, ਅਤੇ ਸਿਰਫ਼ ਕੁਝ ਕੁ ਹੀ ਘਾਤਕ ਹੁੰਦੇ ਹਨ।
A.SMT ਵਿੱਚ ਸ਼ਾਮਲ ਨਹੀਂ ਹਨਐਨ-ਨਿਓਪਲਾਸਟਿਕ ਜਖਮ ਜਿਵੇਂ ਕਿ ਐਕਟੋਪਿਕ ਪੈਨਕ੍ਰੀਆਟਿਕ ਟਿਸ਼ੂ ਅਤੇ ਨਿਓਪਲਾਸਟਿਕ ਜਖਮ।
B. ਨਿਓਪਲਾਸਟਿਕ ਜਖਮਾਂ ਵਿੱਚੋਂs, ਗੈਸਟਰੋਇੰਟੇਸਟਾਈਨਲ ਲੀਓਮਾਇਓਮਾਸ, ਲਿਪੋਮਾਸ, ਬਰੂਸੈਲਾ ਐਡੀਨੋਮਾਸ, ਗ੍ਰੈਨਿਊਲੋਸਾ ਸੈੱਲ ਟਿਊਮਰ, ਸ਼ਵਾਨੋਮਾਸ, ਅਤੇ ਗਲੋਮਸ ਟਿਊਮਰ ਜ਼ਿਆਦਾਤਰ ਸੁਭਾਵਕ ਹੁੰਦੇ ਹਨ, ਅਤੇ 15% ਤੋਂ ਘੱਟ ਟਿਸ਼ੂ ਦੇ ਰੂਪ ਵਿੱਚ ਦਿਖਾਈ ਦੇ ਸਕਦੇ ਹਨ। ਬੁਰਾਈ ਸਿੱਖੋ।
C. ਗੈਸਟਰੋਇੰਟੇਸਟਾਈਨਲ ਸਟ੍ਰੋਮਾSMT ਵਿੱਚ l ਟਿਊਮਰ (GIST) ਅਤੇ ਨਿਊਰੋਐਂਡੋਕ੍ਰਾਈਨ ਟਿਊਮਰ (NET) ਕੁਝ ਖਾਸ ਘਾਤਕ ਸੰਭਾਵਨਾ ਵਾਲੇ ਟਿਊਮਰ ਹਨ, ਪਰ ਇਹ ਇਸਦੇ ਆਕਾਰ, ਸਥਾਨ ਅਤੇ ਕਿਸਮ 'ਤੇ ਨਿਰਭਰ ਕਰਦਾ ਹੈ।
ਡੀ. ਐਸਐਮਟੀ ਦਾ ਸਥਾਨ ਸੰਬੰਧਿਤ ਹੈਰੋਗ ਸੰਬੰਧੀ ਵਰਗੀਕਰਨ ਲਈ: a. ਲੀਓਮਿਓਮਾਸ ਅਨਾੜੀ ਵਿੱਚ SMT ਦੀ ਇੱਕ ਆਮ ਰੋਗ ਸੰਬੰਧੀ ਕਿਸਮ ਹੈ, ਜੋ ਕਿ 60% ਤੋਂ 80% esophageal SMT ਲਈ ਜ਼ਿੰਮੇਵਾਰ ਹੈ, ਅਤੇ ਅਨਾੜੀ ਦੇ ਵਿਚਕਾਰਲੇ ਅਤੇ ਹੇਠਲੇ ਹਿੱਸਿਆਂ ਵਿੱਚ ਹੋਣ ਦੀ ਸੰਭਾਵਨਾ ਵਧੇਰੇ ਹੁੰਦੀ ਹੈ; b. ਗੈਸਟ੍ਰਿਕ SMT ਦੀਆਂ ਰੋਗ ਸੰਬੰਧੀ ਕਿਸਮਾਂ ਮੁਕਾਬਲਤਨ ਗੁੰਝਲਦਾਰ ਹੁੰਦੀਆਂ ਹਨ, GIST, leiomyo ਦੇ ਨਾਲਮਾ ਅਤੇ ਐਕਟੋਪਿਕ ਪੈਨਕ੍ਰੀਅਸ ਸਭ ਤੋਂ ਆਮ ਹਨ। ਗੈਸਟ੍ਰਿਕ SMT ਵਿੱਚ, GIST ਸਭ ਤੋਂ ਵੱਧ ਪੇਟ ਦੇ ਫੰਡਸ ਅਤੇ ਸਰੀਰ ਵਿੱਚ ਪਾਇਆ ਜਾਂਦਾ ਹੈ, ਲੀਓਮਾਇਓਮਾ ਆਮ ਤੌਰ 'ਤੇ ਕਾਰਡੀਆ ਅਤੇ ਸਰੀਰ ਦੇ ਉੱਪਰਲੇ ਹਿੱਸੇ ਵਿੱਚ ਸਥਿਤ ਹੁੰਦਾ ਹੈ, ਅਤੇ ਐਕਟੋਪਿਕ ਪੈਨਕ੍ਰੀਅਸ ਅਤੇ ਐਕਟੋਪਿਕ ਪੈਨਕ੍ਰੀਅਸ ਸਭ ਤੋਂ ਵੱਧ ਆਮ ਹੁੰਦੇ ਹਨ। ਲਿਪੋਮਾ ਗੈਸਟ੍ਰਿਕ ਐਂਟਰਮ ਵਿੱਚ ਵਧੇਰੇ ਆਮ ਹੁੰਦੇ ਹਨ; c. ਲਿਪੋਮਾ ਅਤੇ ਸਿਸਟ ਡਿਓਡੇਨਮ ਦੇ ਉਤਰਦੇ ਅਤੇ ਬਲਬਸ ਹਿੱਸਿਆਂ ਵਿੱਚ ਵਧੇਰੇ ਆਮ ਹੁੰਦੇ ਹਨ; d. ਹੇਠਲੇ ਗੈਸਟਰੋਇੰਟੇਸਟਾਈਨਲ ਟ੍ਰੈਕਟ ਦੇ SMT ਵਿੱਚ, ਲਿਪੋਮਾ ਕੋਲਨ ਵਿੱਚ ਪ੍ਰਮੁੱਖ ਹੁੰਦੇ ਹਨ, ਜਦੋਂ ਕਿ NET ਗੁਦਾ ਵਿੱਚ ਪ੍ਰਮੁੱਖ ਹੁੰਦੇ ਹਨ।
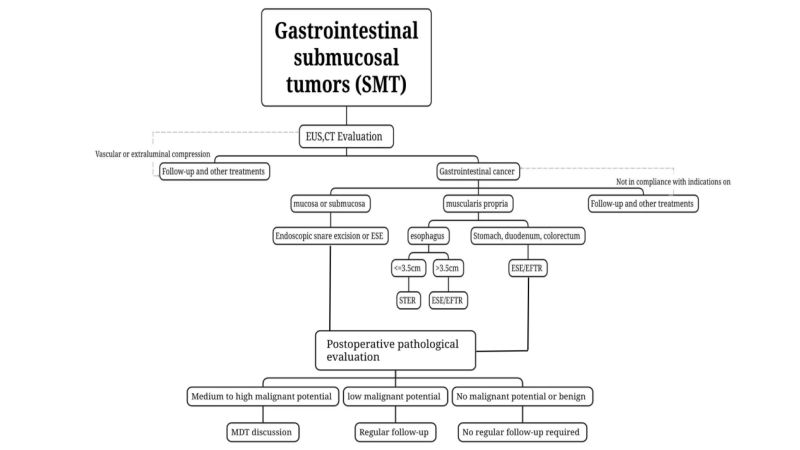
(3) ਟਿਊਮਰਾਂ ਨੂੰ ਗ੍ਰੇਡ ਕਰਨ, ਇਲਾਜ ਕਰਨ ਅਤੇ ਮੁਲਾਂਕਣ ਕਰਨ ਲਈ ਸੀਟੀ ਅਤੇ ਐਮਆਰਆਈ ਦੀ ਵਰਤੋਂ ਕਰੋ। ਐਸਐਮਟੀ ਲਈ ਜਿਨ੍ਹਾਂ ਦੇ ਸੰਭਾਵੀ ਤੌਰ 'ਤੇ ਘਾਤਕ ਹੋਣ ਦਾ ਸ਼ੱਕ ਹੈ ਜਾਂ ਜਿਨ੍ਹਾਂ ਵਿੱਚ ਵੱਡੇ ਟਿਊਮਰ ਹਨ (ਲੰਬੇਵਿਆਸ 2 ਸੈਂਟੀਮੀਟਰ ਤੋਂ ਵੱਧ), ਸੀਟੀ ਅਤੇ ਐਮਆਰਆਈ ਦੀ ਸਿਫ਼ਾਰਸ਼ ਕੀਤੀ ਜਾਂਦੀ ਹੈ।
ਸੀਟੀ ਅਤੇ ਐਮਆਰਆਈ ਸਮੇਤ ਹੋਰ ਇਮੇਜਿੰਗ ਵਿਧੀਆਂ ਵੀ ਐਸਐਮਟੀ ਦੇ ਨਿਦਾਨ ਲਈ ਬਹੁਤ ਮਹੱਤਵ ਰੱਖਦੀਆਂ ਹਨ। ਉਹ ਟਿਊਮਰ ਦੀ ਮੌਜੂਦਗੀ, ਵਿਕਾਸ ਪੈਟਰਨ, ਜਖਮ ਦਾ ਆਕਾਰ, ਆਕਾਰ, ਲੋਬੂਲੇਸ਼ਨ ਦੀ ਮੌਜੂਦਗੀ ਜਾਂ ਗੈਰਹਾਜ਼ਰੀ, ਘਣਤਾ, ਇਕਸਾਰਤਾ, ਵਾਧੇ ਦੀ ਡਿਗਰੀ, ਅਤੇ ਸੀਮਾ ਸਮਰੂਪ, ਆਦਿ ਨੂੰ ਸਿੱਧੇ ਤੌਰ 'ਤੇ ਪ੍ਰਦਰਸ਼ਿਤ ਕਰ ਸਕਦੇ ਹਨ, ਅਤੇ ਇਹ ਪਤਾ ਲਗਾ ਸਕਦੇ ਹਨ ਕਿ ਕੀ ਅਤੇ ਮੋਟਾਈ ਦੀ ਡਿਗਰੀਗੈਸਟਰੋਇੰਟੇਸਟਾਈਨਲ ਦੀਵਾਰ ਦਾ ਵਧਣਾ। ਹੋਰ ਵੀ ਮਹੱਤਵਪੂਰਨ ਗੱਲ ਇਹ ਹੈ ਕਿ, ਇਹ ਇਮੇਜਿੰਗ ਜਾਂਚਾਂ ਇਹ ਪਤਾ ਲਗਾ ਸਕਦੀਆਂ ਹਨ ਕਿ ਕੀ ਜਖਮ ਦੇ ਨਾਲ ਲੱਗਦੇ ਢਾਂਚੇ 'ਤੇ ਹਮਲਾ ਹੋਇਆ ਹੈ ਅਤੇ ਕੀ ਆਲੇ ਦੁਆਲੇ ਦੇ ਪੈਰੀਟੋਨਿਅਮ, ਲਿੰਫ ਨੋਡਸ ਅਤੇ ਹੋਰ ਅੰਗਾਂ ਵਿੱਚ ਮੈਟਾਸਟੈਸਿਸ ਹੈ। ਇਹ ਟਿਊਮਰਾਂ ਦੇ ਕਲੀਨਿਕਲ ਗਰੇਡਿੰਗ, ਇਲਾਜ ਅਤੇ ਪੂਰਵ-ਅਨੁਮਾਨ ਮੁਲਾਂਕਣ ਲਈ ਮੁੱਖ ਤਰੀਕਾ ਹਨ।
(4) ਟਿਸ਼ੂ ਸੈਂਪਲਿੰਗ ਦੀ ਸਮੀਖਿਆ ਨਹੀਂ ਕੀਤੀ ਜਾਂਦੀਇਹ ਇਲਾਜ ਸੁਭਾਵਕ SMTs ਲਈ ਹੈ ਜਿਨ੍ਹਾਂ ਦਾ ਨਿਦਾਨ EUS ਦੇ ਨਾਲ ਰਵਾਇਤੀ ਐਂਡੋਸਕੋਪੀ ਦੁਆਰਾ ਕੀਤਾ ਜਾ ਸਕਦਾ ਹੈ, ਜਿਵੇਂ ਕਿ ਲਿਪੋਮਾਸ, ਸਿਸਟ, ਅਤੇ ਐਕਟੋਪਿਕ ਪੈਨਕ੍ਰੀਅਸ।
ਘਾਤਕ ਹੋਣ ਦੇ ਸ਼ੱਕ ਵਾਲੇ ਜ਼ਖ਼ਮਾਂ ਲਈ ਜਾਂ ਜਦੋਂ EUS ਨਾਲ ਮਿਲਾ ਕੇ ਰਵਾਇਤੀ ਐਂਡੋਸਕੋਪੀ ਸੁਭਾਵਕ ਜਾਂ ਘਾਤਕ ਜ਼ਖ਼ਮਾਂ ਦਾ ਮੁਲਾਂਕਣ ਨਹੀਂ ਕਰ ਸਕਦੀ, ਤਾਂ EUS-ਨਿਰਦੇਸ਼ਿਤ ਫਾਈਨ-ਨੀਡਲ ਐਸਪੀਰੇਸ਼ਨ/ਬਾਇਓਪਸੀ ਦੀ ਵਰਤੋਂ ਕੀਤੀ ਜਾ ਸਕਦੀ ਹੈ (ਐਂਡੋਸਕੋਪਿਕ ਅਲਟਰਾਸੋਨੋਗ੍ਰਾਫੀ ਗਾਈਡਡ ਫਾਈਨ ਐਨਈਡਲ ਐਸਪੀਰੇਸ਼ਨ/ਬਾਇਓਪਸੀ, EUS-FNA/FNB), ਮਿਊਕੋਸਲ ਚੀਰਾ ਬਾਇਓਪਸੀ (ਮਿਊਕੋਸਾਲਿਨਸੀਜ਼ਨ-ਸਹਾਇਤਾ ਪ੍ਰਾਪਤ ਬਾਇਓਪਸੀ, MIAB), ਆਦਿ ਆਪਰੇਟਿਵ ਪੈਥੋਲੋਜੀਕਲ ਮੁਲਾਂਕਣ ਲਈ ਬਾਇਓਪਸੀ ਸੈਂਪਲਿੰਗ ਕਰਦੇ ਹਨ। EUS-FNA ਦੀਆਂ ਸੀਮਾਵਾਂ ਅਤੇ ਐਂਡੋਸਕੋਪਿਕ ਰੀਸੈਕਸ਼ਨ 'ਤੇ ਬਾਅਦ ਦੇ ਪ੍ਰਭਾਵ ਨੂੰ ਧਿਆਨ ਵਿੱਚ ਰੱਖਦੇ ਹੋਏ, ਉਹਨਾਂ ਲਈ ਜੋ ਐਂਡੋਸਕੋਪਿਕ ਸਰਜਰੀ ਲਈ ਯੋਗ ਹਨ, ਇਹ ਯਕੀਨੀ ਬਣਾਉਣ ਦੇ ਅਧਾਰ 'ਤੇ ਕਿ ਟਿਊਮਰ ਨੂੰ ਪੂਰੀ ਤਰ੍ਹਾਂ ਰੀਸੈਕਟ ਕੀਤਾ ਜਾ ਸਕਦਾ ਹੈ, ਪਰਿਪੱਕ ਐਂਡੋਸਕੋਪਿਕ ਇਲਾਜ ਤਕਨਾਲੋਜੀ ਵਾਲੀਆਂ ਇਕਾਈਆਂ ਦਾ ਇਲਾਜ ਤਜਰਬੇਕਾਰ ਦੁਆਰਾ ਕੀਤਾ ਜਾ ਸਕਦਾ ਹੈ। ਐਂਡੋਸਕੋਪਿਸਟ ਪ੍ਰੀਓਪਰੇਟਿਵ ਪੈਥੋਲੋਜੀਕਲ ਨਿਦਾਨ ਪ੍ਰਾਪਤ ਕੀਤੇ ਬਿਨਾਂ ਸਿੱਧੇ ਐਂਡੋਸਕੋਪਿਕ ਰੀਸੈਕਸ਼ਨ ਕਰਦਾ ਹੈ।
ਸਰਜਰੀ ਤੋਂ ਪਹਿਲਾਂ ਪੈਥੋਲੋਜੀਕਲ ਨਮੂਨੇ ਪ੍ਰਾਪਤ ਕਰਨ ਦਾ ਕੋਈ ਵੀ ਤਰੀਕਾ ਹਮਲਾਵਰ ਹੈ ਅਤੇ ਇਹ ਮਿਊਕੋਸਾ ਨੂੰ ਨੁਕਸਾਨ ਪਹੁੰਚਾਏਗਾ ਜਾਂ ਸਬਮਿਊਕੋਸਲ ਟਿਸ਼ੂ ਨਾਲ ਚਿਪਕਣ ਦਾ ਕਾਰਨ ਬਣੇਗਾ, ਜਿਸ ਨਾਲ ਸਰਜਰੀ ਦੀ ਮੁਸ਼ਕਲ ਵਧੇਗੀ ਅਤੇ ਸੰਭਾਵਤ ਤੌਰ 'ਤੇ ਖੂਨ ਵਹਿਣ, ਪਰਫੋਰਾਸ਼ਨ, ਅਤੇ ਟਿਊਮਰ ਪ੍ਰਸਾਰ। ਇਸ ਲਈ, ਪ੍ਰੀਓਪਰੇਟਿਵ ਬਾਇਓਪਸੀ ਜ਼ਰੂਰੀ ਨਹੀਂ ਹੈ। ਜ਼ਰੂਰੀ, ਖਾਸ ਤੌਰ 'ਤੇ SMTs ਲਈ ਜਿਨ੍ਹਾਂ ਦਾ ਨਿਦਾਨ EUS ਦੇ ਨਾਲ ਰਵਾਇਤੀ ਐਂਡੋਸਕੋਪੀ ਦੁਆਰਾ ਕੀਤਾ ਜਾ ਸਕਦਾ ਹੈ, ਜਿਵੇਂ ਕਿ ਲਿਪੋਮਾਸ, ਸਿਸਟ, ਅਤੇ ਐਕਟੋਪਿਕ ਪੈਨਕ੍ਰੀਅਸ, ਕਿਸੇ ਟਿਸ਼ੂ ਦੇ ਨਮੂਨੇ ਦੀ ਲੋੜ ਨਹੀਂ ਹੈ।
2.SMT ਐਂਡੋਸਕੋਪਿਕ ਇਲਾਜnt
(1) ਇਲਾਜ ਦੇ ਸਿਧਾਂਤ
ਉਹ ਜ਼ਖ਼ਮ ਜਿਨ੍ਹਾਂ ਵਿੱਚ ਕੋਈ ਲਿੰਫ ਨੋਡ ਮੈਟਾਸਟੈਸਿਸ ਨਹੀਂ ਹੁੰਦਾ ਜਾਂ ਲਿੰਫ ਨੋਡ ਮੈਟਾਸਟੈਸਿਸ ਦਾ ਬਹੁਤ ਘੱਟ ਜੋਖਮ ਹੁੰਦਾ ਹੈ, ਉਹਨਾਂ ਨੂੰ ਐਂਡੋਸਕੋਪਿਕ ਤਕਨੀਕਾਂ ਦੀ ਵਰਤੋਂ ਕਰਕੇ ਪੂਰੀ ਤਰ੍ਹਾਂ ਕੱਟਿਆ ਜਾ ਸਕਦਾ ਹੈ, ਅਤੇ ਬਕਾਇਆ ਅਤੇ ਦੁਬਾਰਾ ਹੋਣ ਦਾ ਘੱਟ ਜੋਖਮ ਹੁੰਦਾ ਹੈ ਜੇਕਰ ਇਲਾਜ ਜ਼ਰੂਰੀ ਹੋਵੇ ਤਾਂ ਐਂਡੋਸਕੋਪਿਕ ਰੀਸੈਕਸ਼ਨ ਲਈ ਢੁਕਵੇਂ ਹਨ। ਟਿਊਮਰ ਨੂੰ ਪੂਰੀ ਤਰ੍ਹਾਂ ਹਟਾਉਣ ਨਾਲ ਬਕਾਇਆ ਟਿਊਮਰ ਅਤੇ ਦੁਬਾਰਾ ਹੋਣ ਦੇ ਜੋਖਮ ਨੂੰ ਘੱਟ ਕੀਤਾ ਜਾਂਦਾ ਹੈ।ਐਂਡੋਸਕੋਪਿਕ ਰੀਸੈਕਸ਼ਨ ਦੌਰਾਨ ਟਿਊਮਰ-ਮੁਕਤ ਇਲਾਜ ਦੇ ਸਿਧਾਂਤ ਦੀ ਪਾਲਣਾ ਕੀਤੀ ਜਾਣੀ ਚਾਹੀਦੀ ਹੈ, ਅਤੇ ਰੀਸੈਕਸ਼ਨ ਦੌਰਾਨ ਟਿਊਮਰ ਕੈਪਸੂਲ ਦੀ ਇਕਸਾਰਤਾ ਨੂੰ ਯਕੀਨੀ ਬਣਾਇਆ ਜਾਣਾ ਚਾਹੀਦਾ ਹੈ।
(2) ਸੰਕੇਤ
i. ਘਾਤਕ ਸੰਭਾਵੀ ਟਿਊਮਰ ਜਿਨ੍ਹਾਂ ਦਾ ਆਪਰੇਟਿਵ ਜਾਂਚ ਤੋਂ ਪਹਿਲਾਂ ਸ਼ੱਕ ਹੋਵੇ ਜਾਂ ਬਾਇਓਪਸੀ ਪੈਥੋਲੋਜੀ ਦੁਆਰਾ ਪੁਸ਼ਟੀ ਕੀਤੀ ਗਈ ਹੋਵੇ, ਖਾਸ ਕਰਕੇ ਜਿਨ੍ਹਾਂ ਨੂੰ ਜੀਆਈ ਦਾ ਸ਼ੱਕ ਹੋਵੇ।≤2cm ਦੇ ਟਿਊਮਰ ਦੀ ਲੰਬਾਈ ਦੇ ਆਪ੍ਰੇਟਰ ਮੁਲਾਂਕਣ ਅਤੇ ਦੁਬਾਰਾ ਹੋਣ ਅਤੇ ਮੈਟਾਸਟੈਸਿਸ ਦੇ ਘੱਟ ਜੋਖਮ ਦੇ ਨਾਲ, ਅਤੇ ਪੂਰੀ ਤਰ੍ਹਾਂ ਰਿਸੈਕਸ਼ਨ ਦੀ ਸੰਭਾਵਨਾ ਦੇ ਨਾਲ, ST ਨੂੰ ਐਂਡੋਸਕੋਪਿਕ ਤੌਰ 'ਤੇ ਰਿਸੈਕਸ਼ਨ ਕੀਤਾ ਜਾ ਸਕਦਾ ਹੈ; ਲੰਬੇ ਵਿਆਸ ਵਾਲੇ ਟਿਊਮਰ ਲਈ ਸ਼ੱਕੀ ਘੱਟ-ਜੋਖਮ ਵਾਲੇ GIST >2cm ਲਈ, ਜੇਕਰ ਲਿੰਫ ਨੋਡ ਜਾਂ ਦੂਰ ਦੇ ਮੈਟਾਸਟੈਸਿਸ ਨੂੰ ਆਪ੍ਰੇਟਰ ਮੁਲਾਂਕਣ ਤੋਂ ਬਾਹਰ ਰੱਖਿਆ ਗਿਆ ਹੈ, ਤਾਂ ਇਹ ਯਕੀਨੀ ਬਣਾਉਣ ਦੇ ਆਧਾਰ 'ਤੇ ਕਿ ਟਿਊਮਰ ਨੂੰ ਪੂਰੀ ਤਰ੍ਹਾਂ ਰਿਸੈਕਟ ਕੀਤਾ ਜਾ ਸਕਦਾ ਹੈ, ਤਾਂ ਪਰਿਪੱਕ ਐਂਡੋਸਕੋਪਿਕ ਇਲਾਜ ਤਕਨਾਲੋਜੀ ਵਾਲੀ ਯੂਨਿਟ ਵਿੱਚ ਤਜਰਬੇਕਾਰ ਐਂਡੋਸਕੋਪਿਸਟਾਂ ਦੁਆਰਾ ਐਂਡੋਸਕੋਪਿਕ ਸਰਜਰੀ ਕੀਤੀ ਜਾ ਸਕਦੀ ਹੈ। ਰਿਸੈਕਸ਼ਨ।
ii. ਲੱਛਣ (ਜਿਵੇਂ ਕਿ, ਖੂਨ ਵਗਣਾ, ਰੁਕਾਵਟ) SMT।
iii.ਉਹ ਮਰੀਜ਼ ਜਿਨ੍ਹਾਂ ਦੇ ਟਿਊਮਰ ਸਰਜਰੀ ਤੋਂ ਪਹਿਲਾਂ ਦੀ ਜਾਂਚ ਦੁਆਰਾ ਸੁਭਾਵਕ ਹੋਣ ਦਾ ਸ਼ੱਕ ਹੈ ਜਾਂ ਪੈਥੋਲੋਜੀ ਦੁਆਰਾ ਪੁਸ਼ਟੀ ਕੀਤੀ ਜਾਂਦੀ ਹੈ, ਪਰ ਨਿਯਮਿਤ ਤੌਰ 'ਤੇ ਫਾਲੋ-ਅੱਪ ਨਹੀਂ ਕੀਤਾ ਜਾ ਸਕਦਾ ਜਾਂ ਜਿਨ੍ਹਾਂ ਦੇ ਟਿਊਮਰ ਫਾਲੋ-ਅੱਪ ਪੀਰੀਅਡ ਦੌਰਾਨ ਥੋੜ੍ਹੇ ਸਮੇਂ ਵਿੱਚ ਵੱਡੇ ਹੋ ਜਾਂਦੇ ਹਨ ਅਤੇ ਜਿਨ੍ਹਾਂ ਦੀ ਤੀਬਰ ਇੱਛਾ ਹੁੰਦੀ ਹੈ।ਐਂਡੋਸਕੋਪਿਕ ਇਲਾਜ ਲਈ।
(3) ਉਲਟੀਆਂ
i. ਉਨ੍ਹਾਂ ਜ਼ਖ਼ਮਾਂ ਦੀ ਪਛਾਣ ਕਰੋ ਜੋ ਮੈਨੂੰ ਹਨਲਿੰਫ ਨੋਡਸ ਜਾਂ ਦੂਰ ਦੀਆਂ ਥਾਵਾਂ 'ਤੇ ਸੁਆਦ ਚੜ੍ਹਿਆ ਹੋਇਆ।
ii. ਸਪੱਸ਼ਟ ਲਿੰਫ ਵਾਲੇ ਕੁਝ SMT ਲਈnodeਜਾਂ ਦੂਰ ਦੇ ਮੈਟਾਸਟੇਸਿਸ ਲਈ, ਪੈਥੋਲੋਜੀ ਪ੍ਰਾਪਤ ਕਰਨ ਲਈ ਬਲਕ ਬਾਇਓਪਸੀ ਦੀ ਲੋੜ ਹੁੰਦੀ ਹੈ, ਜਿਸਨੂੰ ਇੱਕ ਸਾਪੇਖਿਕ ਨਿਰੋਧ ਮੰਨਿਆ ਜਾ ਸਕਦਾ ਹੈ।
iii. ਵਿਸਥਾਰਪੂਰਵਕ ਪ੍ਰੀ-ਆਪਰੇਟਿਵ ਤੋਂ ਬਾਅਦਮੁਲਾਂਕਣ, ਇਹ ਨਿਰਧਾਰਤ ਕੀਤਾ ਜਾਂਦਾ ਹੈ ਕਿ ਆਮ ਸਥਿਤੀ ਮਾੜੀ ਹੈ ਅਤੇ ਐਂਡੋਸਕੋਪਿਕ ਸਰਜਰੀ ਸੰਭਵ ਨਹੀਂ ਹੈ।
ਲਿਪੋਮਾ ਅਤੇ ਐਕਟੋਪਿਕ ਪੈਨਕ੍ਰੀਅਸ ਵਰਗੇ ਸੁਭਾਵਕ ਜਖਮ ਆਮ ਤੌਰ 'ਤੇ ਦਰਦ, ਖੂਨ ਵਹਿਣਾ ਅਤੇ ਰੁਕਾਵਟ ਵਰਗੇ ਲੱਛਣਾਂ ਦਾ ਕਾਰਨ ਨਹੀਂ ਬਣਦੇ। ਜਦੋਂ ਐਸ.ਐਮਟੀ ਕਟੌਤੀ, ਅਲਸਰ ਦੇ ਰੂਪ ਵਿੱਚ ਪ੍ਰਗਟ ਹੁੰਦਾ ਹੈ, ਜਾਂ ਥੋੜ੍ਹੇ ਸਮੇਂ ਵਿੱਚ ਤੇਜ਼ੀ ਨਾਲ ਵਧਦਾ ਹੈ, ਇਸਦੇ ਇੱਕ ਘਾਤਕ ਜਖਮ ਹੋਣ ਦੀ ਸੰਭਾਵਨਾ ਵੱਧ ਜਾਂਦੀ ਹੈ।
(4) ਕੱਟਣ ਦੇ ਢੰਗ ਦੀ ਚੋਣd
ਐਂਡੋਸਕੋਪਿਕ ਫੰਦੇ ਦੀ ਖੋਜ: ਲਈSMT ਜੋ ਕਿ ਮੁਕਾਬਲਤਨ ਸਤਹੀ ਹੁੰਦਾ ਹੈ, ਪ੍ਰੀ-ਆਪਰੇਟਿਵ EUS ਅਤੇ CT ਜਾਂਚਾਂ ਦੁਆਰਾ ਨਿਰਧਾਰਤ ਕੀਤੇ ਅਨੁਸਾਰ ਗੁਫਾ ਵਿੱਚ ਫੈਲ ਜਾਂਦਾ ਹੈ, ਅਤੇ ਇੱਕ ਵਾਰ ਵਿੱਚ ਇੱਕ ਫੰਦੇ ਨਾਲ ਪੂਰੀ ਤਰ੍ਹਾਂ ਰਿਸੈਕਟ ਕੀਤਾ ਜਾ ਸਕਦਾ ਹੈ, ਐਂਡੋਸਕੋਪਿਕ ਫੰਦੇ ਦੀ ਖੋਜ ਦੀ ਵਰਤੋਂ ਕੀਤੀ ਜਾ ਸਕਦੀ ਹੈ।
ਘਰੇਲੂ ਅਤੇ ਵਿਦੇਸ਼ੀ ਅਧਿਐਨਾਂ ਨੇ ਪੁਸ਼ਟੀ ਕੀਤੀ ਹੈ ਕਿ ਇਹ ਸਤਹੀ SMT <2cm ਵਿੱਚ ਸੁਰੱਖਿਅਤ ਅਤੇ ਪ੍ਰਭਾਵਸ਼ਾਲੀ ਹੈ, ਜਿਸ ਵਿੱਚ ਖੂਨ ਵਹਿਣ ਦਾ ਜੋਖਮ 4% ਤੋਂ 13% ਅਤੇ ਛੇਦ ਹੋਣ ਦਾ ਖ਼ਤਰਾ ਹੈ।2% ਤੋਂ 70% ਦਾ ਜੋਖਮ।
ਐਂਡੋਸਕੋਪਿਕ ਸਬਮਿਊਕੋਸਲ ਐਕਸੈਵੇਸ਼ਨ, ਈਐਸਈ: ≥2 ਸੈਂਟੀਮੀਟਰ ਲੰਬੇ ਵਿਆਸ ਵਾਲੇ ਐਸਐਮਟੀ ਲਈ ਜਾਂ ਜੇ ਈਯੂਐਸ ਅਤੇ ਸੀਟੀ ਵਰਗੀਆਂ ਪ੍ਰੀਓਪਰੇਟਿਵ ਇਮੇਜਿੰਗ ਪ੍ਰੀਖਿਆਵਾਂ ਇਸ ਦੀ ਪੁਸ਼ਟੀ ਕਰਦੀਆਂ ਹਨਜਦੋਂ ਟਿਊਮਰ ਗੁਫਾ ਵਿੱਚ ਫੈਲ ਜਾਂਦਾ ਹੈ, ਤਾਂ ESE ਮਹੱਤਵਪੂਰਨ SMTs ਦੇ ਐਂਡੋਸਕੋਪਿਕ ਸਲੀਵ ਰੀਸੈਕਸ਼ਨ ਲਈ ਸੰਭਵ ਹੈ।
ESE ਤਕਨੀਕੀ ਆਦਤਾਂ ਦੀ ਪਾਲਣਾ ਕਰਦਾ ਹੈਐਂਡੋਸਕੋਪਿਕ ਸਬਮਿਊਕੋਸਲ ਡਿਸੈਕਸ਼ਨ (ESD) ਅਤੇ ਐਂਡੋਸਕੋਪਿਕ ਮਿਊਕੋਸਲ ਰਿਸੈਕਸ਼ਨ, ਅਤੇ ਨਿਯਮਿਤ ਤੌਰ 'ਤੇ ਟਿਊਮਰ ਦੇ ਆਲੇ-ਦੁਆਲੇ ਇੱਕ ਗੋਲਾਕਾਰ "ਫਲਿੱਪ-ਟੌਪ" ਚੀਰਾ ਵਰਤਦਾ ਹੈ ਤਾਂ ਜੋ SMT ਨੂੰ ਢੱਕਣ ਵਾਲੇ ਮਿਊਕੋਸਾ ਨੂੰ ਹਟਾਇਆ ਜਾ ਸਕੇ ਅਤੇ ਟਿਊਮਰ ਨੂੰ ਪੂਰੀ ਤਰ੍ਹਾਂ ਬੇਨਕਾਬ ਕੀਤਾ ਜਾ ਸਕੇ। , ਟਿਊਮਰ ਦੀ ਇਕਸਾਰਤਾ ਨੂੰ ਸੁਰੱਖਿਅਤ ਰੱਖਣ, ਸਰਜਰੀ ਦੀ ਰੈਡੀਕਲੈਂਸ ਨੂੰ ਬਿਹਤਰ ਬਣਾਉਣ, ਅਤੇ ਇੰਟਰਾਓਪਰੇਟਿਵ ਪੇਚੀਦਗੀਆਂ ਨੂੰ ਘਟਾਉਣ ਦੇ ਉਦੇਸ਼ ਨੂੰ ਪ੍ਰਾਪਤ ਕਰਨ ਲਈ। ਟਿਊਮਰ ≤1.5 ਸੈਂਟੀਮੀਟਰ ਲਈ, 100% ਦੀ ਪੂਰੀ ਰਿਸੈਕਸ਼ਨ ਦਰ ਪ੍ਰਾਪਤ ਕੀਤੀ ਜਾ ਸਕਦੀ ਹੈ।
ਸਬਮਿਊਕੋਸਲ ਟਨਲਿੰਗ ਐਂਡੋਸਕੋਪਿਕ ਰੀਸੈਕਟਆਇਨ, STER: ਅਨਾੜੀ ਵਿੱਚ ਮਾਸਕੂਲਰਿਸ ਪ੍ਰੋਪ੍ਰੀਆ ਤੋਂ ਪੈਦਾ ਹੋਣ ਵਾਲੇ SMT ਲਈ, ਹਿਲਮ, ਗੈਸਟ੍ਰਿਕ ਬਾਡੀ ਦੀ ਘੱਟ ਵਕਰ, ਗੈਸਟ੍ਰਿਕ ਐਂਟਰਮ ਅਤੇ ਗੁਦਾ, ਜੋ ਕਿ ਸੁਰੰਗਾਂ ਸਥਾਪਤ ਕਰਨ ਵਿੱਚ ਆਸਾਨ ਹਨ, ਅਤੇ ਟ੍ਰਾਂਸਵਰਸ ਵਿਆਸ ≤ 3.5 ਸੈਂਟੀਮੀਟਰ ਹੈ, STER ਤਰਜੀਹੀ ਇਲਾਜ ਵਿਧੀ ਹੋ ਸਕਦੀ ਹੈ।
STER ਇੱਕ ਨਵੀਂ ਤਕਨੀਕ ਹੈ ਜੋ ਪੇਰੋਲ ਐਂਡੋਸਕੋਪਿਕ ਐਸੋਫੈਜੀਅਲ ਸਪਿੰਕਟੇਰੋਟੋਮੀ (POEM) ਦੇ ਅਧਾਰ ਤੇ ਵਿਕਸਤ ਕੀਤੀ ਗਈ ਹੈ ਅਤੇ ESD ਤਕਨੀਕ ਦਾ ਇੱਕ ਵਿਸਥਾਰ ਹੈ।ਨੋਲੋਜੀ। SMT ਇਲਾਜ ਲਈ STER ਦੀ ਐਨ ਬਲਾਕ ਰਿਸੈਕਸ਼ਨ ਦਰ 84.9% ਤੋਂ 97.59% ਤੱਕ ਪਹੁੰਚ ਜਾਂਦੀ ਹੈ।
ਐਂਡੋਸਕੋਪਿਕ ਪੂਰੀ-ਮੋਟਾਈ ਰੀਸੈਕਟion,EFTR: ਇਸਦੀ ਵਰਤੋਂ SMT ਲਈ ਕੀਤੀ ਜਾ ਸਕਦੀ ਹੈ ਜਿੱਥੇ ਸੁਰੰਗ ਸਥਾਪਤ ਕਰਨਾ ਮੁਸ਼ਕਲ ਹੋਵੇ ਜਾਂ ਜਿੱਥੇ ਟਿਊਮਰ ਦਾ ਵੱਧ ਤੋਂ ਵੱਧ ਟ੍ਰਾਂਸਵਰਸ ਵਿਆਸ ≥3.5 ਸੈਂਟੀਮੀਟਰ ਹੋਵੇ ਅਤੇ STER ਲਈ ਢੁਕਵਾਂ ਨਾ ਹੋਵੇ। ਜੇਕਰ ਟਿਊਮਰ ਜਾਮਨੀ ਝਿੱਲੀ ਦੇ ਹੇਠਾਂ ਬਾਹਰ ਨਿਕਲਦਾ ਹੈ ਜਾਂ ਗੁਫਾ ਦੇ ਹਿੱਸੇ ਤੋਂ ਬਾਹਰ ਵਧਦਾ ਹੈ, ਅਤੇ ਸਰਜਰੀ ਦੌਰਾਨ ਟਿਊਮਰ ਸੇਰੋਸਾ ਪਰਤ ਨਾਲ ਕੱਸ ਕੇ ਜੁੜਿਆ ਹੋਇਆ ਪਾਇਆ ਜਾਂਦਾ ਹੈ ਅਤੇ ਇਸਨੂੰ ਵੱਖ ਨਹੀਂ ਕੀਤਾ ਜਾ ਸਕਦਾ, ਤਾਂ ਇਸਦੀ ਵਰਤੋਂ ਕੀਤੀ ਜਾ ਸਕਦੀ ਹੈ। EFTR ਐਂਡੋਸਕੋਪਿਕ ਇਲਾਜ ਕਰਦਾ ਹੈ।
ਛੇਦ ਦੀ ਸਹੀ ਸੀਨੇ ਲਗਾਉਣਾEFTR ਤੋਂ ਬਾਅਦ ਦੀ ਸਾਈਟ EFTR ਦੀ ਸਫਲਤਾ ਦੀ ਕੁੰਜੀ ਹੈ। ਟਿਊਮਰ ਦੇ ਦੁਬਾਰਾ ਹੋਣ ਦੇ ਜੋਖਮ ਦਾ ਸਹੀ ਮੁਲਾਂਕਣ ਕਰਨ ਅਤੇ ਟਿਊਮਰ ਦੇ ਪ੍ਰਸਾਰ ਦੇ ਜੋਖਮ ਨੂੰ ਘਟਾਉਣ ਲਈ, EFTR ਦੌਰਾਨ ਰੀਸੈਕਟ ਕੀਤੇ ਟਿਊਮਰ ਦੇ ਨਮੂਨੇ ਨੂੰ ਕੱਟਣ ਅਤੇ ਹਟਾਉਣ ਦੀ ਸਿਫਾਰਸ਼ ਨਹੀਂ ਕੀਤੀ ਜਾਂਦੀ। ਜੇਕਰ ਟਿਊਮਰ ਨੂੰ ਟੁਕੜਿਆਂ ਵਿੱਚ ਹਟਾਉਣਾ ਜ਼ਰੂਰੀ ਹੈ, ਤਾਂ ਟਿਊਮਰ ਦੇ ਬੀਜਣ ਅਤੇ ਫੈਲਣ ਦੇ ਜੋਖਮ ਨੂੰ ਘਟਾਉਣ ਲਈ ਪਹਿਲਾਂ ਛੇਦ ਦੀ ਮੁਰੰਮਤ ਕਰਨ ਦੀ ਲੋੜ ਹੈ। ਕੁਝ ਸਿਉਚਰਿੰਗ ਤਰੀਕਿਆਂ ਵਿੱਚ ਸ਼ਾਮਲ ਹਨ: ਮੈਟਲ ਕਲਿੱਪ ਸਿਉਚਰ, ਸਕਸ਼ਨ-ਕਲਿੱਪ ਸਿਉਚਰ, ਓਮੈਂਟਲ ਪੈਚ ਸਿਉਚਰ ਤਕਨੀਕ, ਮੈਟਲ ਕਲਿੱਪ ਦੇ ਨਾਲ ਮਿਲ ਕੇ ਨਾਈਲੋਨ ਰੱਸੀ ਦਾ "ਪਰਸ ਬੈਗ ਸਿਉਚਰ" ਤਰੀਕਾ, ਰੇਕ ਮੈਟਲ ਕਲਿੱਪ ਕਲੋਜ਼ਰ ਸਿਸਟਮ (ਸਕੋਪ ਕਲਿੱਪ 'ਤੇ, OTSC) ਓਵਰਸਟਿਚ ਸਿਉਚਰ ਅਤੇ ਗੈਸਟਰੋਇੰਟੇਸਟਾਈਨਲ ਸੱਟਾਂ ਦੀ ਮੁਰੰਮਤ ਅਤੇ ਖੂਨ ਵਹਿਣ ਨਾਲ ਨਜਿੱਠਣ ਲਈ ਹੋਰ ਨਵੀਆਂ ਤਕਨੀਕਾਂ, ਆਦਿ।
(5) ਸਰਜਰੀ ਤੋਂ ਬਾਅਦ ਦੀਆਂ ਪੇਚੀਦਗੀਆਂ
ਆਪਰੇਟਿਵ ਦੌਰਾਨ ਖੂਨ ਵਹਿਣਾ: ਖੂਨ ਵਹਿਣਾ ਜਿਸ ਕਾਰਨ ਮਰੀਜ਼ ਦਾ ਹੀਮੋਗਲੋਬਿਨ 20 ਗ੍ਰਾਮ/ਲੀਟਰ ਤੋਂ ਵੱਧ ਘੱਟ ਜਾਂਦਾ ਹੈ।
ਆਪ੍ਰੇਸ਼ਨ ਦੌਰਾਨ ਵੱਡੇ ਪੱਧਰ 'ਤੇ ਖੂਨ ਵਹਿਣ ਤੋਂ ਰੋਕਣ ਲਈ,ਆਪ੍ਰੇਸ਼ਨ ਦੌਰਾਨ ਵੱਡੀਆਂ ਖੂਨ ਦੀਆਂ ਨਾੜੀਆਂ ਨੂੰ ਬੇਨਕਾਬ ਕਰਨ ਅਤੇ ਖੂਨ ਵਹਿਣ ਨੂੰ ਰੋਕਣ ਲਈ ਇਲੈਕਟ੍ਰੋਕੋਏਗੂਲੇਸ਼ਨ ਦੀ ਸਹੂਲਤ ਲਈ ਕਾਫ਼ੀ ਸਬਮਿਊਕੋਸਲ ਟੀਕਾ ਲਗਾਇਆ ਜਾਣਾ ਚਾਹੀਦਾ ਹੈ। ਇੰਟਰਾਓਪਰੇਟਿਵ ਖੂਨ ਵਹਿਣ ਦਾ ਇਲਾਜ ਵੱਖ-ਵੱਖ ਚੀਰਾ ਚਾਕੂਆਂ, ਹੀਮੋਸਟੈਟਿਕ ਫੋਰਸੇਪਸ ਜਾਂ ਮੈਟਲ ਕਲਿੱਪਾਂ ਨਾਲ ਕੀਤਾ ਜਾ ਸਕਦਾ ਹੈ, ਅਤੇ ਵਿਭਾਜਨ ਪ੍ਰਕਿਰਿਆ ਦੌਰਾਨ ਪਾਈਆਂ ਗਈਆਂ ਖੁੱਲ੍ਹੀਆਂ ਖੂਨ ਦੀਆਂ ਨਾੜੀਆਂ ਦੇ ਰੋਕਥਾਮ ਵਾਲੇ ਹੀਮੋਸਟੈਸਿਸ ਨਾਲ ਕੀਤਾ ਜਾ ਸਕਦਾ ਹੈ।
ਸਰਜਰੀ ਤੋਂ ਬਾਅਦ ਖੂਨ ਵਹਿਣਾ: ਸਰਜਰੀ ਤੋਂ ਬਾਅਦ ਖੂਨ ਵਹਿਣਾ ਉਲਟੀਆਂ ਖੂਨ, ਮੇਲੇਨਾ, ਜਾਂ ਟੱਟੀ ਵਿੱਚ ਖੂਨ ਦੇ ਰੂਪ ਵਿੱਚ ਪ੍ਰਗਟ ਹੁੰਦਾ ਹੈ। ਗੰਭੀਰ ਮਾਮਲਿਆਂ ਵਿੱਚ, ਖੂਨ ਵਹਿਣ ਦਾ ਝਟਕਾ ਲੱਗ ਸਕਦਾ ਹੈ। ਇਹ ਜ਼ਿਆਦਾਤਰ ਸਰਜਰੀ ਤੋਂ ਬਾਅਦ 1 ਹਫ਼ਤੇ ਦੇ ਅੰਦਰ ਹੁੰਦਾ ਹੈ, ਪਰ ਸਰਜਰੀ ਤੋਂ 2 ਤੋਂ 4 ਹਫ਼ਤਿਆਂ ਬਾਅਦ ਵੀ ਹੋ ਸਕਦਾ ਹੈ।
ਸਰਜਰੀ ਤੋਂ ਬਾਅਦ ਖੂਨ ਵਹਿਣਾ ਅਕਸਰ ਇਹਨਾਂ ਨਾਲ ਸੰਬੰਧਿਤ ਹੁੰਦਾ ਹੈਕਾਰਕ ਜਿਵੇਂ ਕਿ ਪੋਸਟਓਪਰੇਟਿਵ ਬਲੱਡ ਪ੍ਰੈਸ਼ਰ ਕੰਟਰੋਲ ਅਤੇ ਗੈਸਟ੍ਰਿਕ ਐਸਿਡ ਦੁਆਰਾ ਬਚੀਆਂ ਹੋਈਆਂ ਖੂਨ ਦੀਆਂ ਨਾੜੀਆਂ ਦਾ ਖਰਾਬ ਹੋਣਾ। ਇਸ ਤੋਂ ਇਲਾਵਾ, ਪੋਸਟਓਪਰੇਟਿਵ ਖੂਨ ਵਹਿਣਾ ਵੀ ਬਿਮਾਰੀ ਦੇ ਸਥਾਨ ਨਾਲ ਸਬੰਧਤ ਹੈ, ਅਤੇ ਗੈਸਟ੍ਰਿਕ ਐਂਟਰਮ ਅਤੇ ਲੋਅ ਗੁਦਾ ਵਿੱਚ ਵਧੇਰੇ ਆਮ ਹੈ।
ਦੇਰੀ ਨਾਲ ਛੇਦ: ਆਮ ਤੌਰ 'ਤੇ ਪੇਟ ਵਿੱਚ ਫੁੱਲਣਾ, ਪੇਟ ਵਿੱਚ ਦਰਦ ਵਧਣਾ, ਪੈਰੀਟੋਨਾਈਟਿਸ ਦੇ ਲੱਛਣ, ਬੁਖਾਰ, ਅਤੇ ਇਮੇਜਿੰਗ ਜਾਂਚ ਪਹਿਲਾਂ ਦੇ ਮੁਕਾਬਲੇ ਗੈਸ ਇਕੱਠਾ ਹੋਣਾ ਜਾਂ ਵਧੀ ਹੋਈ ਗੈਸ ਇਕੱਠਾ ਹੋਣ ਦੇ ਰੂਪ ਵਿੱਚ ਪ੍ਰਗਟ ਹੁੰਦੀ ਹੈ।
ਇਹ ਜ਼ਿਆਦਾਤਰ ਕਾਰਕਾਂ ਨਾਲ ਸਬੰਧਤ ਹੈ ਜਿਵੇਂ ਕਿ ਜ਼ਖ਼ਮਾਂ ਦੀ ਮਾੜੀ ਸੀਨੇ, ਬਹੁਤ ਜ਼ਿਆਦਾ ਇਲੈਕਟ੍ਰੋਕੋਏਗੂਲੇਸ਼ਨ, ਘੁੰਮਣ-ਫਿਰਨ ਲਈ ਬਹੁਤ ਜਲਦੀ ਉੱਠਣਾ, ਬਹੁਤ ਜ਼ਿਆਦਾ ਖਾਣਾ, ਬਲੱਡ ਸ਼ੂਗਰ ਦਾ ਮਾੜਾ ਕੰਟਰੋਲ, ਅਤੇ ਗੈਸਟ੍ਰਿਕ ਐਸਿਡ ਦੁਆਰਾ ਜ਼ਖ਼ਮਾਂ ਦਾ ਕਟਾਅ। a. ਜੇਕਰ ਜ਼ਖ਼ਮ ਵੱਡਾ ਜਾਂ ਡੂੰਘਾ ਹੈ ਜਾਂ ਜ਼ਖ਼ਮ ਵਿੱਚ ਫਿਸ ਹੈ।ਯਕੀਨੀ ਤੌਰ 'ਤੇ ਤਬਦੀਲੀਆਂ, ਬਿਸਤਰੇ ਦੇ ਆਰਾਮ ਦੇ ਸਮੇਂ ਅਤੇ ਵਰਤ ਰੱਖਣ ਦੇ ਸਮੇਂ ਨੂੰ ਢੁਕਵੇਂ ਢੰਗ ਨਾਲ ਵਧਾਇਆ ਜਾਣਾ ਚਾਹੀਦਾ ਹੈ ਅਤੇ ਸਰਜਰੀ ਤੋਂ ਬਾਅਦ ਗੈਸਟਰੋਇੰਟੇਸਟਾਈਨਲ ਡੀਕੰਪ੍ਰੇਸ਼ਨ ਕੀਤਾ ਜਾਣਾ ਚਾਹੀਦਾ ਹੈ (ਹੇਠਲੇ ਗੈਸਟਰੋਇੰਟੇਸਟਾਈਨਲ ਟ੍ਰੈਕਟ ਦੀ ਸਰਜਰੀ ਤੋਂ ਬਾਅਦ ਮਰੀਜ਼ਾਂ ਨੂੰ ਗੁਦਾ ਨਹਿਰ ਦੀ ਨਿਕਾਸੀ ਹੋਣੀ ਚਾਹੀਦੀ ਹੈ); b. ਸ਼ੂਗਰ ਦੇ ਮਰੀਜ਼ਾਂ ਨੂੰ ਆਪਣੇ ਬਲੱਡ ਸ਼ੂਗਰ ਨੂੰ ਸਖ਼ਤੀ ਨਾਲ ਕੰਟਰੋਲ ਕਰਨਾ ਚਾਹੀਦਾ ਹੈ; ਛੋਟੇ ਛੇਦ ਅਤੇ ਹਲਕੇ ਛਾਤੀ ਅਤੇ ਪੇਟ ਦੀ ਲਾਗ ਵਾਲੇ ਮਰੀਜ਼ਾਂ ਨੂੰ ਵਰਤ ਰੱਖਣਾ, ਐਂਟੀ-ਇਨਫੈਕਸ਼ਨ, ਅਤੇ ਐਸਿਡ ਦਮਨ ਵਰਗੇ ਇਲਾਜ ਦਿੱਤੇ ਜਾਣੇ ਚਾਹੀਦੇ ਹਨ; c. ਐਫਿਊਜ਼ਨ ਵਾਲੇ ਲੋਕਾਂ ਲਈ, ਬੰਦ ਛਾਤੀ ਦੀ ਨਿਕਾਸੀ ਅਤੇ ਪੇਟ ਦੀ ਪੰਕਚਰ ਕੀਤੀ ਜਾ ਸਕਦੀ ਹੈ। ਨਿਰਵਿਘਨ ਨਿਕਾਸੀ ਬਣਾਈ ਰੱਖਣ ਲਈ ਟਿਊਬਾਂ ਰੱਖੀਆਂ ਜਾਣੀਆਂ ਚਾਹੀਦੀਆਂ ਹਨ; d. ਜੇਕਰ ਰੂੜੀਵਾਦੀ ਇਲਾਜ ਤੋਂ ਬਾਅਦ ਲਾਗ ਨੂੰ ਸਥਾਨਕ ਨਹੀਂ ਕੀਤਾ ਜਾ ਸਕਦਾ ਜਾਂ ਗੰਭੀਰ ਥੋਰੈਕੋਐਬਡੋਮਿਨਲ ਇਨਫੈਕਸ਼ਨ ਨਾਲ ਜੋੜਿਆ ਜਾਂਦਾ ਹੈ, ਤਾਂ ਸਰਜੀਕਲ ਲੈਪਰੋਸਕੋਪੀ ਜਿੰਨੀ ਜਲਦੀ ਹੋ ਸਕੇ ਕੀਤੀ ਜਾਣੀ ਚਾਹੀਦੀ ਹੈ, ਅਤੇ ਛੇਦ ਦੀ ਮੁਰੰਮਤ ਅਤੇ ਪੇਟ ਦੀ ਨਿਕਾਸੀ ਕੀਤੀ ਜਾਣੀ ਚਾਹੀਦੀ ਹੈ।
ਗੈਸ ਨਾਲ ਸਬੰਧਤ ਪੇਚੀਦਗੀਆਂ: ਸਬਕਿਊਟਾ ਸਮੇਤਨਿਊ ਐਮਫੀਸੀਮਾ, ਨਿਊਮੋਮੀਡੀਆਸਟਿਨਮ, ਨਿਊਮੋਥੋਰੈਕਸ ਅਤੇ ਨਿਊਮੋਪੇਰੀਟੋਨੀਅਮ।
ਇੰਟਰਾਓਪਰੇਟਿਵ ਸਬਕਿਊਟੇਨੀਅਸ ਐਮਫੀਸੀਮਾ (ਚਿਹਰੇ, ਗਰਦਨ, ਛਾਤੀ ਦੀ ਕੰਧ ਅਤੇ ਅੰਡਕੋਸ਼ 'ਤੇ ਐਮਫੀਸੀਮਾ ਵਜੋਂ ਦਿਖਾਇਆ ਗਿਆ ਹੈ) ਅਤੇ ਮੀਡੀਏਸਟਾਈਨਲ ਨਿਊਮੋਫਾਈਸੀਮਾ (s(ਗੈਸਟ੍ਰੋਸਕੋਪੀ ਦੌਰਾਨ ਐਪੀਗਲੋਟਿਸ ਦੀ ਸੋਜਸ਼ ਦਾ ਪਤਾ ਲਗਾਇਆ ਜਾ ਸਕਦਾ ਹੈ) ਆਮ ਤੌਰ 'ਤੇ ਵਿਸ਼ੇਸ਼ ਇਲਾਜ ਦੀ ਲੋੜ ਨਹੀਂ ਹੁੰਦੀ ਹੈ, ਅਤੇ ਐਮਫੀਸੀਮਾ ਆਮ ਤੌਰ 'ਤੇ ਆਪਣੇ ਆਪ ਠੀਕ ਹੋ ਜਾਂਦਾ ਹੈ।
ਗੰਭੀਰ ਨਮੂਨੀਆ ਹੁੰਦਾ ਹੈ dਸਰਜਰੀ ਦੌਰਾਨ [ਸਰਜਰੀ ਦੌਰਾਨ ਸਾਹ ਦਾ ਦਬਾਅ 20 mmHg ਤੋਂ ਵੱਧ ਜਾਣਾ]
(1mmHg=0.133kPa), SpO2<90%, ਐਮਰਜੈਂਸੀ ਬੈੱਡਸਾਈਡ ਛਾਤੀ ਦੇ ਐਕਸ-ਰੇ ਦੁਆਰਾ ਪੁਸ਼ਟੀ ਕੀਤੀ ਗਈ], ਛਾਤੀ ਦੇ ਬੰਦ ਡ੍ਰਾਇ ਤੋਂ ਬਾਅਦ ਅਕਸਰ ਸਰਜਰੀ ਜਾਰੀ ਰੱਖੀ ਜਾ ਸਕਦੀ ਹੈ।ਇਨੇਜ।
ਓਪਰੇਸ਼ਨ ਦੌਰਾਨ ਸਪੱਸ਼ਟ ਨਿਊਮੋਪੇਰੀਟੋਨੀਅਮ ਵਾਲੇ ਮਰੀਜ਼ਾਂ ਲਈ, ਮੈਕਫਾਰਲੈਂਡ ਪੁਆਇੰਟ ਨੂੰ ਪੰਕਚਰ ਕਰਨ ਲਈ ਨਿਊਮੋਪੇਰੀਟੋਨੀਅਮ ਸੂਈ ਦੀ ਵਰਤੋਂ ਕਰੋ।ਹਵਾ ਨੂੰ ਡਿਫਲੇਟ ਕਰਨ ਲਈ ਸੱਜੇ ਪੇਟ ਦੇ ਹੇਠਲੇ ਹਿੱਸੇ ਵਿੱਚ, ਅਤੇ ਪੰਕਚਰ ਸੂਈ ਨੂੰ ਓਪਰੇਸ਼ਨ ਦੇ ਅੰਤ ਤੱਕ ਜਗ੍ਹਾ 'ਤੇ ਛੱਡ ਦਿਓ, ਅਤੇ ਫਿਰ ਇਹ ਪੁਸ਼ਟੀ ਕਰਨ ਤੋਂ ਬਾਅਦ ਕਿ ਕੋਈ ਸਪੱਸ਼ਟ ਗੈਸ ਨਹੀਂ ਨਿਕਲ ਰਹੀ ਹੈ, ਇਸਨੂੰ ਹਟਾ ਦਿਓ।
ਗੈਸਟਰੋਇੰਟੇਸਟਾਈਨਲ ਫਿਸਟੁਲਾ: ਐਂਡੋਸਕੋਪਿਕ ਸਰਜਰੀ ਕਾਰਨ ਹੋਣ ਵਾਲਾ ਪਾਚਨ ਤਰਲ ਇੱਕ ਲੀਕ ਰਾਹੀਂ ਛਾਤੀ ਜਾਂ ਪੇਟ ਦੇ ਖੋਲ ਵਿੱਚ ਵਹਿੰਦਾ ਹੈ।
ਐਸੋਫੈਜੀਅਲ ਮੀਡੀਏਸਟਾਈਨਲ ਫਿਸਟੁਲਾ ਅਤੇ ਐਸੋਫੈਗੋਥੋਰੈਸਿਕ ਫਿਸਟੁਲਾ ਆਮ ਹਨ। ਇੱਕ ਵਾਰ ਫਿਸਟੁਲਾ ਹੋਣ ਤੋਂ ਬਾਅਦ, ਛਾਤੀ ਦੇ ਬੰਦ ਨਿਕਾਸ ਨੂੰ ਬਣਾਈ ਰੱਖਣ ਲਈ ਕਰੋ।ਨਿਰਵਿਘਨ ਨਿਕਾਸੀ ਵਿੱਚ ਅਤੇ ਢੁਕਵੀਂ ਪੋਸ਼ਣ ਸਹਾਇਤਾ ਪ੍ਰਦਾਨ ਕਰੋ। ਜੇ ਜ਼ਰੂਰੀ ਹੋਵੇ, ਤਾਂ ਧਾਤ ਦੀਆਂ ਕਲਿੱਪਾਂ ਅਤੇ ਵੱਖ-ਵੱਖ ਬੰਦ ਕਰਨ ਵਾਲੇ ਯੰਤਰਾਂ ਦੀ ਵਰਤੋਂ ਕੀਤੀ ਜਾ ਸਕਦੀ ਹੈ, ਜਾਂ ਪੂਰੇ ਢੱਕਣ ਨੂੰ ਰੀਸਾਈਕਲ ਕੀਤਾ ਜਾ ਸਕਦਾ ਹੈ। ਸਟੈਂਟ ਅਤੇ ਹੋਰ ਤਰੀਕਿਆਂ ਦੀ ਵਰਤੋਂ ਬਲਾਕ ਕਰਨ ਲਈ ਕੀਤੀ ਜਾਂਦੀ ਹੈਫਿਸਟੁਲਾ। ਗੰਭੀਰ ਮਾਮਲਿਆਂ ਵਿੱਚ ਤੁਰੰਤ ਸਰਜੀਕਲ ਦਖਲ ਦੀ ਲੋੜ ਹੁੰਦੀ ਹੈ।
3. ਪੋਸਟਓਪਰੇਟਿਵ ਪ੍ਰਬੰਧਨ (fਫਾਲੋ-ਅੱਪ)
(1) ਸੁਭਾਵਕ ਜਖਮ:ਪੈਥੋਲੋਜੀ ਐੱਸ.ਸੁਝਾਅ ਦਿੰਦਾ ਹੈ ਕਿ ਲਿਪੋਮਾ ਅਤੇ ਲੀਓਮਾਇਓਮਾ ਵਰਗੇ ਸੁਭਾਵਕ ਜਖਮਾਂ ਲਈ ਲਾਜ਼ਮੀ ਨਿਯਮਤ ਫਾਲੋ-ਅੱਪ ਦੀ ਲੋੜ ਨਹੀਂ ਹੁੰਦੀ ਹੈ।
(2) ਖ਼ਤਰਨਾਕ ਤੋਂ ਬਿਨਾਂ SMTਕੀੜੀ ਸੰਭਾਵੀ:ਉਦਾਹਰਨ ਲਈ, ਗੁਦੇ ਦੇ NETs 2cm, ਅਤੇ ਦਰਮਿਆਨੇ- ਅਤੇ ਉੱਚ-ਜੋਖਮ ਵਾਲੇ GIST, ਪੂਰੀ ਸਟੇਜਿੰਗ ਕੀਤੀ ਜਾਣੀ ਚਾਹੀਦੀ ਹੈ ਅਤੇ ਵਾਧੂ ਇਲਾਜ (ਸਰਜਰੀ, ਕੀਮੋਰੇਡੀਓਥੈਰੇਪੀ, ਟਾਰਗੇਟਡ ਥੈਰੇਪੀ) 'ਤੇ ਜ਼ੋਰਦਾਰ ਵਿਚਾਰ ਕੀਤਾ ਜਾਣਾ ਚਾਹੀਦਾ ਹੈ। ਇਲਾਜ)। ਯੋਜਨਾ ਦਾ ਨਿਰਮਾਣ ਬਹੁ-ਅਨੁਸ਼ਾਸਨੀ ਸਲਾਹ-ਮਸ਼ਵਰੇ ਅਤੇ ਵਿਅਕਤੀਗਤ ਆਧਾਰ 'ਤੇ ਹੋਣਾ ਚਾਹੀਦਾ ਹੈ।
(3) ਘੱਟ ਘਾਤਕ ਸੰਭਾਵੀ SMT:ਉਦਾਹਰਨ ਲਈ, ਘੱਟ-ਜੋਖਮ ਵਾਲੇ GIST ਦਾ ਇਲਾਜ ਤੋਂ ਬਾਅਦ ਹਰ 6 ਤੋਂ 12 ਮਹੀਨਿਆਂ ਬਾਅਦ EUS ਜਾਂ ਇਮੇਜਿੰਗ ਦੁਆਰਾ ਮੁਲਾਂਕਣ ਕਰਨ ਦੀ ਲੋੜ ਹੁੰਦੀ ਹੈ, ਅਤੇ ਫਿਰ ਕਲੀਨਿਕਲ ਨਿਰਦੇਸ਼ਾਂ ਅਨੁਸਾਰ ਇਲਾਜ ਕੀਤਾ ਜਾਂਦਾ ਹੈ।
(4) ਦਰਮਿਆਨੀ ਅਤੇ ਉੱਚ ਘਾਤਕ ਸੰਭਾਵਨਾ ਵਾਲਾ SMT:ਜੇਕਰ ਪੋਸਟਓਪਰੇਟਿਵ ਪੈਥੋਲੋਜੀ ਟਾਈਪ 3 ਗੈਸਟ੍ਰਿਕ NET, 2 ਸੈਂਟੀਮੀਟਰ ਤੋਂ ਵੱਧ ਲੰਬਾਈ ਵਾਲਾ ਕੋਲੋਰੈਕਟਲ NET, ਅਤੇ ਦਰਮਿਆਨੇ ਅਤੇ ਉੱਚ-ਜੋਖਮ ਵਾਲੇ GIST ਦੀ ਪੁਸ਼ਟੀ ਕਰਦੀ ਹੈ, ਤਾਂ ਪੂਰੀ ਸਟੇਜਿੰਗ ਕੀਤੀ ਜਾਣੀ ਚਾਹੀਦੀ ਹੈ ਅਤੇ ਵਾਧੂ ਇਲਾਜ (ਸਰਜਰੀ, ਕੀਮੋਰੇਡੀਓਥੈਰੇਪੀ, ਟਾਰਗੇਟਡ ਥੈਰੇਪੀ) 'ਤੇ ਜ਼ੋਰਦਾਰ ਵਿਚਾਰ ਕੀਤਾ ਜਾਣਾ ਚਾਹੀਦਾ ਹੈ। ਇਲਾਜ)। ਯੋਜਨਾ ਦਾ ਸੂਤਰੀਕਰਨ ਇਸ 'ਤੇ ਅਧਾਰਤ ਹੋਣਾ ਚਾਹੀਦਾ ਹੈ[ਸਾਡੇ ਬਾਰੇ 0118.docx]ਬਹੁ-ਅਨੁਸ਼ਾਸਨੀ ਸਲਾਹ-ਮਸ਼ਵਰਾ ਅਤੇ ਵਿਅਕਤੀਗਤ ਆਧਾਰ 'ਤੇ।
ਅਸੀਂ, ਜਿਆਂਗਸੀ ਜ਼ੁਓਰੂਈਹੁਆ ਮੈਡੀਕਲ ਇੰਸਟਰੂਮੈਂਟ ਕੰਪਨੀ, ਲਿਮਟਿਡ, ਚੀਨ ਵਿੱਚ ਇੱਕ ਨਿਰਮਾਤਾ ਹਾਂ ਜੋ ਐਂਡੋਸਕੋਪਿਕ ਖਪਤਕਾਰਾਂ ਵਿੱਚ ਮਾਹਰ ਹੈ, ਜਿਵੇਂ ਕਿਬਾਇਓਪਸੀ ਫੋਰਸੇਪਸ, ਹੀਮੋਕਲਿੱਪ, ਪੌਲੀਪ ਫੰਦਾ, ਸਕਲੇਰੋਥੈਰੇਪੀ ਸੂਈ, ਸਪਰੇਅ ਕੈਥੀਟਰ, ਸਾਇਟੋਲੋਜੀ ਬੁਰਸ਼, ਗਾਈਡਵਾਇਰ, ਪੱਥਰ ਪ੍ਰਾਪਤ ਕਰਨ ਵਾਲੀ ਟੋਕਰੀ, ਨੱਕ ਦੀ ਬਿਲੀਰੀ ਡਰੇਨੇਜ ਕੈਥੀਟਰਆਦਿ ਜੋ ਕਿ ਵਿਆਪਕ ਤੌਰ 'ਤੇ ਵਰਤੇ ਜਾਂਦੇ ਹਨਈਐਮਆਰ, ਈਐਸਡੀ,ਈ.ਆਰ.ਸੀ.ਪੀ.. ਸਾਡੇ ਉਤਪਾਦ CE ਪ੍ਰਮਾਣਿਤ ਹਨ, ਅਤੇ ਸਾਡੇ ਪਲਾਂਟ ISO ਪ੍ਰਮਾਣਿਤ ਹਨ। ਸਾਡੇ ਸਾਮਾਨ ਯੂਰਪ, ਉੱਤਰੀ ਅਮਰੀਕਾ, ਮੱਧ ਪੂਰਬ ਅਤੇ ਏਸ਼ੀਆ ਦੇ ਕੁਝ ਹਿੱਸਿਆਂ ਵਿੱਚ ਨਿਰਯਾਤ ਕੀਤੇ ਗਏ ਹਨ, ਅਤੇ ਗਾਹਕਾਂ ਨੂੰ ਵਿਆਪਕ ਤੌਰ 'ਤੇ ਮਾਨਤਾ ਅਤੇ ਪ੍ਰਸ਼ੰਸਾ ਪ੍ਰਾਪਤ ਕਰਦੇ ਹਨ!
ਪੋਸਟ ਸਮਾਂ: ਜਨਵਰੀ-18-2024


